Гемофілія — важке спадкове генетичне захворювання, яке викликане вродженою відсутністю факторів зсідання крові VIII або IX. Хвороба характеризується порушенням зсідаючої системи крові і проявляється частими крововиливами в суглоби, м’язи і внутрішні органи. Крововилив в життєво важливі органи може привести до стану, небезпечного для життя хворого. Часті крововиливи в суглоби приводять до їх незворотних руйнувань і ранньої інвалідності. Хворіють на гемофілію тільки особи чоловічої статі, жінки є лише носіями гена гемофілії. Єдиним методом лікування цього захворювання, що дозволяє уникнути ранньої інвалідизації та загрози життю від кровотечі, є постійне внутрішньовенне введення відсутніх в крові факторів зсідання, тобто замісна терапія.
Гемофілія відома з незапам’ятних часів. Перші описи симптомів схожих на гемофілію, зустрічаються на івриті ще в II столітті до нашої ери. А гемофілію як спадкове захворювання було описано в Талмуді V століття нашої ери. За законами рабинів, хлопчик звільнявся від обрізання, якщо двоє його старших братів вмирали від цієї процедури. Дослідник рабин Мойсей Маймонід ввів це правило для синів жінок, які виходили заміж удруге. Таким чином вже тоді почали «враховувати» закони спадковості. Арабський фізіолог Альбуказі описав випадки смерті хлопчиків від кровотечі після банальної травми. Перший докладний опис гемофілії зробив Джон Конрад Отто, дослідник з Філадельфії. У 1803 році він опублікував свою наукову роботу на тему підвищеної кровоточивості. Детально вивчаючи генеалогію однієї з сімей, Отто зробив висновок про спадкову схильність до підвищеної кровоточивості у хлопчиків. Проте, термін „гемофілія» був вперше використаний у 1828 році німецьким фізіологом Хопфом. Гемофілія В як окреме захворювання виявлено тільки у 1952 році. Часто цю форму називають ще „хворобою Крістмаса» (на честь прізвища першого обстеженого хлопчика з цією хворобою). Гемофілію А відповідно називають „класичною». Сучасні знання і наукові дослідження гемофілії ведуть відлік з XIX століття На гемофілію страждали багато нащадків чоловічої статі англійської королеви Вікторії, праправнуком якої був і російський царевич Олексій, син останнього російського імператора Миколи II.
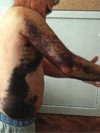
Під час кругосвітньої подорожі Микола II обрав собі наречену — принцесу Алісу Вікторію Олену Луїзу Беатрису Гессе-дармштадську (у хрещенні Олександра Федорівна). Вона доводилася англійській королеві Вікторії онукою. Батьки Миколи II були категорично проти цього одруження, оскільки знали, що рід королеви Вікторії передає спадкову хворобу — гемофілію (незсідання крові). Син Олексій народився хворий на гемофілію, отримавши її від матері — імператриці Олександри Федорівни, що успадкувала хворобу від своєї матері принцеси Аліси, яка у свою чергу отримала її від матері — королеви Вікторії. Королева Вікторія була носієм гемофілії, але з дев’яти її дітей лише один син, принц Леопольд, хворів на гемофілію і помер, коли йому був тридцять один рік, а її дочки, принцеси Аліса і Беатриса були носіями хвороби. З чотирьох синів принцеси Беатриси двоє були хворі на гемофілію, а її дочка, Вікторія-Євгенія, дружина короля Іспанії, передала хворобу двом з трьох своїх синів. Син принцеси Аліси, Федерік, один з сімох дітей, що успадкував гемофілію, помер в трирічному віці. Двоє синів її сестри Ірен були також хворі на гемофілію, проте, одному з них вдалося благополучно дожити до 56 років. Монарші батьки, як могли, прагнули уберегти своїх чад від будь-яких травм. Наприклад, іспанська королівська сім’я одягала двох своїх хлопчиків в підбиті ватою костюми; навіть дерева в парку, де зазвичай грали діти, були обв’язані повстю. Микола II і його сім’я також вимушені були прийняти запобіжні заходи, оточивши себе вузьким колом людей, які знали таємницю хвороби і відгородивши сім’ю від зовнішнього світу високими залізними ґратами, навколо палацового парку в Царському Селі. Проте, це не змогло уберегти царевича від синяків і подряпин, і батьки просто приходили у відчай, усвідомлюючи, що постійно живуть на межі катастрофи. Зрозумівши, що лікарі безсилі боротися з гемофілією, імператриця почала шукати інші шляхи порятунку спадкоємця престолу. Так в житті царської сім’ї з’явився Григорій Распутін, що «володів» здатністю полегшувати страждання Олексія.
Геном людини складається з 100 000 генів. Ці гени містять генетичні «інструкції» на все життя. Половину генома дитина одержує від матері і половину від батька. Людина має 46 хромосом. Дві з цих хромосом визначають стать малюка. Це хромосома X і хромосома Y. Жінки мають дві X хромосоми (XX), чоловіки — X і Y (XY). Хлопчики одержують X хромосому від матері і Y від батька. Дівчатка одержують X хромосому від кожного з батьків.
Гени, що відповідають за синтез факторів VIII і IX, розташовані на Х-хромосомі і успадковуються як рецесивна ознака. Жінки, які успадковують Х-хромосому від батька-гемофіліка і одну Х-хромосому від здорової матері, є кондукторами гемофілії. Таким чином, всі доньки є кондукторами (носіями) гемофілії, а всі сини від батька гемофіліка народжуються здоровими. Сини жінок-кондукторів гемофілії можуть успадкувати від матері здорову Х-хромосому, в цих випадках вони народжуються здоровими і не передають захворювання нащадкам. У жінок-кондукторів у 25% випадків є ризик народження хворого хлопчика та у 25% — дівчинки — кондуктора (якщо прийняти всіх потенційно народжених дітей за 100%). Для жінок — членів родини, де є хворі на гемофілію, життєво важливо знати, чи є вони носіями захворювання. Ймовірність того що жінка є кондуктором гемофілії може бути визначена за допомогою аналізу родоводу, дослідження активності фактору VIII і VIII/IX:Ag. Вказані показники визначаються для встановлення перевищення рівня (кількості) фактора зсідання крові над його активністю
У жінок-кондукторів гемофілії, як правило, геморагічних проявів немає, хоча рівень фактора VIII у них знижений. Однак коли в родині вперше з’являється гемофілія (спорадичний випадок), то виникає питання, де ж відбулася мутація. Мутація може виникнути на будь-якому етапі розвитку або передатися від далекого предка, і RFLP (реакція поліморфізму фрагментів обмеженої довжини), яка використовується для визначення носійства, у цьому випадку може не дати точного результату. Для таких аналізів необхідно мати ДНК від особи, що фактично має дефектний ген, і ДНК від декількох інших членів родини. Зустрічаються випадки, коли обоє батьків не є хворими і навіть матір не є носієм. Проте, у них народжується хворий хлопчик або дівчинка-носій. У таких випадках говорять, що в гені відбулася нова мутація. Мутація — це зміна спадкоємної інформації, а дефектний ген правильніше називати мутантним геном. Для встановлення, чи є жінка, що має в родині гемофілію, носієм дефектного гена, визначають активність фактора VIII (IX). Якщо має місце співвідношення 2:1, то у 60-90% випадків жінка є носієм (кондуктором). Більш точно носійство і пренатальний діагноз встановлюють за допомогою аналізу гена фактора VIII при гемофілії А і гена фактора IX при гемофілії В. Для цього застосовують два методи: визначення поліморфізму довжин рестрикційних фрагментів і проведення полімеразної ланцюгової реакції зі зворотною транскрипцією. Специфічна мутація, що викликає гемофілію, може бути виявлена прямо в гені хворого або носія. Альтернативним чином, ген що викликає гемофілію може бути виявлений шляхом розпізнавання місця розташування нормальних маркерів у гені або прилягаючій хромосомі. Пренатальна діагностика за допомогою аналізу ДНК проводиться шляхом біопсії ворсинок хоріона при терміні вагітності 8 тижнів або проби амніотичної рідини в більш пізній термін. Це найбільш актуально у випадку, коли мутантний ген у цій родині вже ідентифікований. Якщо аналіз ДНК неможливий, то на 18 — 20 тижні вагітності робиться спроба аспірації крові плоду. Проведення такої серйозної інвазивної процедури рекомендується тільки у тих випадках, коли жінка збирається, на підставі результату обстеження, прийняти рішення про переривання вагітності. Епідеміологія. За даними ВООЗ гемофілія А зустрічається в одному випадку на 10000 чоловічого населення, гемофілія В — 1 випадок на 50000 чоловічого населення.
Діагностика гемофілії ґрунтується на даних сімейного анамнезу, клінічних проявах і результатах лабораторного обстеження. Рівень фактора VIII у крові, як і інших факторів зсідання, вимірюється у відсотках. За основу береться середня кількість фактора в популяції, виражена в «одиницях (од.) на 1 мл» або «100 од. на децилітр (100U/dl)». Важкість захворювання. Згідно даних ВООЗ при гемофілії А/В є три ступеня важкості захворювання: В нормі активність фактора VIII, або IX складає від 50% до 100%. Найбільш характерними проявами кровоточивості при гемофілії є крововиливи у великі суглоби кінцівок, глибокі підшкірні, міжм’язеві і внутрішньом’язеві гематоми, рясні і тривалі кровотечі при травмах, кровотечі після інвазивних маніпуляцій. Рідше спостерігаються інші геморагії, такі як заочеревні гематоми, крововиливи в органи черевної порожнини, шлунково-кишкові кровотечі, гематурії та внутрішньочерепні геморагії. У дитячому віці частими проявами гемофілії є зовнішні кровотечі при пошкодженні язика, слизової оболонки ротової порожнини, кровотечі в товщу шкіри та підшкірну клітковину (синці). Перебіг гемофілії може ускладнюватись після перенесених інфекційних захворювань, які провокують кровотечі різної локалізації. За статистичними даними частота найбільш характерних ускладнень гемофілії становить: Будь-яка травма, навіть на перший погляд незначна, загрожує розвитком у хворого на гемофілію кровотечі, небезпечної для життя. Особливо небезпечні травми голови. При ударах голови можливий розвиток внутрішньочерепного крововиливу, який може виникнути навіть при невеликій травмі, без втрати свідомості. При цьому можлива наявність «світлого» проміжку, коли після травми якийсь час хворий відчуває себе добре. Потім самопочуття погіршується. З’являються головний біль, нудота, блювота, втрата свідомості, судоми. Такий стан може швидко закінчитися фатальним результатом. При внутрішньочерепному крововиливі кров, що виливається, накопичується в порожнині черепа, відбувається здавлювання мозку. Кровотеча, що продовжується, викликає підвищення внутрішньочерепного тиску. Оскільки стінки черепа не можуть розтягуватися, виникає подальше здавлювання головного мозку. Підозра на внутрішньочерепний крововилив вимагає негайної замісної гемостатичної терапії, проведення повноцінних обстежень (комп’ютерна томографія, ядерно-магнітний резонанс), консультації спеціаліста. Будь-які травми у хворих на гемофілію повинні лікуватися як кровотечі. Необхідно негайно збільшити рівень фактора зсідання крові в судинному руслі. Тому хворі повинні бути терміново доставлені до профільних (спеціалізованих) лікувальних установ та закладів, де буде надана спеціалізована медична допомога. Одне з частих місць кровотечі — ротова порожнина. Більшість причин кровотеч пов’язана прорізуванням та Зіною зубів крім прорізування і зміни зубів, травмування слизової оболонки може відбуватися під час їжі внаслідок різних прикусів. Велику проблему представляє карієс зубів. Слизова оболонка ротової порожнини добре кровопостачається. Крім того, постійна дія слини, їжі, куріння сприяють тривалим кровотечам. У порожнині рота знаходиться велика кількість різних мікроорганізмів, що веде до частих ускладнень гнійного характеру. Гематоми можуть виникати також і у ротовій порожнині. Небезпека таких гематом у тому, що вони можуть ускладнювати дихання перекриваючи дихальні шляхи, що може загрожувати життю. У разі кровотечі та появи гематоми в ротовій порожнині і глотці необхідно терміново звернутися за медичною допомогою. Сильні носові кровотечі зустрічаються у хворих на гемофілію рідше, ніж у пацієнтів з хворобою Віллебранда. Зазвичай для зупинки кровотечі досить покласти хворого в ліжко, піднести голову, прикласти лід до носа і у разі потреби провести передню тампонаду носа кульками, змоченими в амінокапроновій чи транексамовій кислоті та притиснути м’яку частину носа на 15-20 хвилин. Діти при носовій кровотечі часто ковтають кров, що потім приводить до блювоти з кров’ю. Наявність кров у шлунково-кишковому тракті дає чорний стілець. Якщо кровотечу не вдається зупинити, необхідно звернутися в спеціалізовану лікувальну установу або заклад!
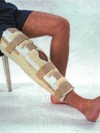
Найбільш важливими в плані інвалідизації і порушення якості життя є крововиливи в суглоби. Вперше вони з’являються, коли дитина вчиться ходити. У 84% гемартроз у хворих на важку форму гемофілії виникає у віці від 9 місяців до 3 років. Серед причин, що провокують гемартрози у хворих дитячого віку, важливе місце займають простудні захворювання, які часто супроводжуються запальними змінами серозних оболонок суглобів. Відомо, що одним з основних факторів розвитку запального процесу в суглобі є активація лізосомних ферментів, які можуть негативно впливати на синовіальну оболонку і суглобовий хрящ викликати деполімеризацію гіалуронової кислоти. Найчастіше страждають колінні, гомілкові і ліктьові, рідше — плечові і кульшові суглоби. Хребет і суглоби зап’ястя уражаються рідко, і переважно в результаті травм. Гемартрози — найпоширеніша причина розвитку хронічних синовіїтів, артропатій і контрактур у хворих на гемофілію з раннього дитинства. У 1868 р. Фолькман сформулював, що при гемофілії «крововилив в суглоб відбувається спонтанно або в результаті мінімальної травми», проте тільки з 1960-х років, з появою замісної терапії факторами зсідання крові стали можливі ортопедичні втручання. При важкому і середньої важкості перебігу гемофілії, коли гемартрози стають частими синовіальна оболонка не в змозі реабсорбувати всю кров з порожнини суглоба і гіпертрофується. Порушується функція суглоба, знижується його рухливість і розвивається хронічний синових. Виділяють гостру і підгостру форми гемартрозів. Важливо правильно діагностувати їх, оскільки підгострий гемартроз зазвичай виникає на фоні вже зміненої синовіальної оболонки, тоді як гострий гемартроз виникає в інтактному суглобі. Гострий гемартроз розвивається протягом декількох годин. З’являється біль і печія в кінцівці, вона стає гарячішою на дотик, знижується амплітуда рухів. Найчастіше кінцівка фіксується у вимушеному напівзігнутому положенні. Після адекватного лікування (введення концентрату фактора зсідання крові) хворобливість швидко зменшується. Ступінь порушення руху завжди корелює з кількістю крові, що знаходиться в суглобовій порожнині. Підгострий гемартроз зазвичай розвивається після 3-4 епізодів кровотечі в анамнезі і триває не дивлячись на проведену гемостатичну терапію. Хворобливість виражена слабше і обумовлена гіпертрофією синовіальної оболонки, а не наявністю крові. Якщо підгострий гемартроз не лікується протягом декількох місяців, розвивається гемофілічна артропатія. Біль в суглобі зберігається і у спокої, порушується рухливість кінцівки, що може привести до гіпотрофії м’язів. Часто хворі відчувають, що починається крововилив. Цей період відчуття названий «аурою». Він може супроводжуватися легким розпиранням, відчуттям напруженості або поколюванням. Це стосується того періоду, коли крововилив обмежений синовіальною оболонкою. Як тільки суглоб в результаті крововиливу заповнюється кров’ю, з’являється обмеженість в русі і наступає спазм м’язів. Якщо лікування починається вчасно, кровотеча зупиняється швидко, і симптоми незабаром проходять. Але часто, не дивлячись на адекватне лікування, крововиливи можуть повторюватися. Якщо хворий вважає, що у нього починає розвиватися гемартроз, необхідно негайно приступити до лікування замісною терапією. Чим швидше почнеться лікування, тим менше крові накопичиться у суглобі, а значить, швидше можна буде ліквідувати наслідки кровотечі.
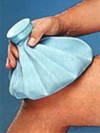
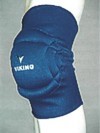
Під час застосування холоду чи тепла до суглобу, в який стався крововилив, необхідно пам’ятати наступне: Найкраще, якщо шкіра після процедури стане лише слабо рожевою. Якщо шкіра стала темно червоною або покрилася блідими або червоними плямами, то це може бути ознакою її переохолодження або перегріву. Для запобігання крововиливів у колінні суглоби у маленьких дітей можна одягати їм наколінники. Придбати наколінники для маленької дитини досить складно, тому можна використати налокітники для катання на скейтборді. Наколінник повинен фіксувати суглоб але не перетискати судини. Перед придбанням наколінника необхідно провести вимір об’єму суглоба і підібрати його відповідно до розміру. Крім того для запобігання крововиливам можна використовувати спеціальні пов’язки для суглобів. При гострому гемартрозі, коли суглоб набрякає, відбувається спазм м’язів або його запалення, тому важливим є своєчасне накладання шини (тутора) в функціонально вигідному положенні. Можна використовувати як шини промислового виробництва, так і виготовлені із підручного матеріалу. Корекція деформованої ділянки тіла в результаті крововиливу не повинна робитися до того часу, поки не буде зупинена кровотеча. Під час крововиливів у суглоби хворі відчувають сильний біль. Тому замісну терапію потрібно розпочати якомога раніше. Не варто зловживати знеболюючими препаратами. В подальшому це може призвести до наркотичної залежності.
Варто уникати препаратів, що містять аспірин або інші інгредієнти, які впливають на систему зсідання крові та агрегацію тромбоцитів! Нестероїдні протизапальні препарати (що застосовуються для лікування артриту) необхідно застосовувати при гемофілії обережно, тому що вони можуть впливати на плазмову та тромбоцитарну ланки системи зсідання крові так само як і аспірин. їх необхідно застосовувати тільки після їжі, а якщо спостерігається порушення функції шлунково-кишкового тракту, то взагалі припинити прийом. Як допоміжний народний засіб при відсутності фармацевтичних препаратів для розсмоктування крововиливу на суглоб можна застосовувати компреси із свіжого капустяного листя. Ефективним може бути при цьому мазь Траумель чи Цель Т, які можна також наносити на листя капусти і прикладати на суглоб. При гемартрозі із значним збільшенням суглоба, різко вираженому больовому синдромі показана його пункція.
Гематоми різної локалізації — другий за частотою прояв гемофілії. Хоча найчастіше гематоми розсмоктуються безслідно, необхідно відноситися до них, як до прояву та наслідку патологічного процесу. Деякі крововиливи (напружені гематоми) можуть бути небезпечні через свою величину (масивна крововтрата!) або внаслідок того, що вони здавлюють різні органи, судини, лімфатичні протоки, нерви та порушують їх функцію. Не можна передбачити, як розвиватиметься гематома, наскільки велика вона буде, чи буде вона здавлювати якісь органи чи ні? Тому будь-яку гематому потрібно розцінювати як потенційно небезпечну і вживати відповідні заходи. Крововиливи в м’язи і м’які тканини особливо небезпечні, якщо здійснюються в закриті простори. Саме тому хворим на гемофілію категорично заборонені внутрішньом’язеві ін’єкції. При травматичному пошкодженні м’яких тканин можна прикласти холод, хоча користуватися ним треба обережно. Краще його застосовувати безпосередньо після травми. Лікування гематом включає негайне введення концентратів дефіцитних факторів зсідання крові.
Найбільш частими причинами шлунково-кишкової кровотечі у хворих на гемофілію є виразковий гастродуоденіт, виразка шлунка, або дванадцятипалої кишки, рідше варикозно розширені вени стравоходу, гемороїдальні вузли. Причиною шлунково-кишкової кровотечі може бути прийом нестероїдних протизапальних препаратів або гормонів. Застосування гормональних препаратів при кровотечах з шлунково-кишкового тракту категорично протипоказано!
Ефективна амінокапронова кислота перорально або внутрішньовенно. Однак зустрічаються і спонтанні шлунково-кишкові кровотечі. При першому епізоді кровотечі хворому необхідно провести фіброгастродуоденоскопію або колоноскопію для виявлення причини даної геморагії. Особливо небезпечні кровотечі з виразок, що виникли внаслідок застосування нестероїдних протизапальних препаратів (особливо індометацин, ортофен, диклофенак). Вказаний клас препаратів, крім ризику розвитку виразок, також різко знижує здатність зсідання крові. У результаті виникає кровотеча, що погано піддається лікуванню. Ознаками масивної шлунково-кишкової кровотечі є блювота вмістом кольору „кавової гущі» і чорний рідкий стілець. При незначній кровотечі вище перелічені ознаки можуть бути відсутніми. У цьому випадку повільно наростають слабкість, нездужання, шкіра стає блідою, частішає серцебиття, з’являється задишка. У клінічному аналізі крові спостерігається зниження кількості еритроцитів і рівня гемоглобіну. При підозрі на шлунково-кишкову кровотечу негайно повинна розпочатися замісна та противиразкова терапія. Вводиться велика доза концентратів антигемофільних факторів. Подальша лікувальна тактика залежить від ефекту лікування.
Ниркова кровотеча часто зустрічається як при гемофілії А, так і В. Вона може виникати як спонтанно, так і в зв’язку із травмами поперекової ділянки, що супроводжуються пієлонефритом, а також як результат прийому аспірину, нестероїдних протизапальних та протигрипозних препаратів. Гематурія часто супроводжується дизуричними явищами та приступами ниркової коліки, обумовленої утворенням згустків крові у сечовивідних шляхах. Згустки крові при цьому можуть перекрити тубулярні канальці і, навіть, сечовід, що може привести до тимчасового гідронефрозу. Загальновизнано, що гемофілічні ниркові кровотечі набагато складніше піддаються лікуванню ніж геморагії багатьох інших локалізацій. Для досягнення адекватного гемостазу хворим з гематуріями рекомендується вводити концентрати дефіцитних факторів два рази на добу, рівень фактора має складати 80-100%. Також потрібно дотримувати постільний режим аж до зупинки кровотечі. Першою ознакою ниркової кровотечі є зміна кольору сечі. Сеча залежно від вираженості кровотечі може бути різних відтінків — від блідо-рожевого до кольору „м’ясних помиїв». Іноді при незначній кровотечі колір сечі «на око» не змінюється, і наявність крові можна виявити тільки при дослідженні сечі в лабораторії. Можуть виникнути болі в поперековій ділянці. Важливим є як можна раніше розпочати замісну гемостатичну терапію. Під час лікування ниркової кровотечі необхідно збільшити в 1,5 рази кількість рідини (випивати 2,5-3 літри на добу). Амінокапронова кислота і інші інгібітори фібрінолізу категорично протипоказані при даній кровотечі, оскільки вони сприяють утворенню нерозчинних згустків крові в сечовивідних шляхах! Гематурія часто залишається стійкою до терапії препаратами факторів зсідання крові. Тому для лікування ниркової кровотечі використовується преднізолонотерапія. Існують різні схеми введення преднізолону. Правильний вибір щодо призначення схем лікування може здійснити тільки досвідчений гематолог. Заочеревна гематома відноситься до крововиливів небезпечних для життя. Вона небезпечна тим, що може досягати значних розмірів, містити 0,5-3 літри і більше крові, викликати анемізацію хворих. Заочеревні гематоми при гемофілії можуть виникати спонтанно або бути пов’язаними із значними фізичними навантаженнями, найчастіше miliopsoas (клубово-поперековий м’яз). До розвитку заочеревної гематоми більш схильні хворі у віці 15-20 років, високого зросту, худорлявої статури. Частіше заочеревна гематома виникає при деформації колінного суглоба. Це обумовлено тим, що страждає опорна функція скелета, відбувається порушення тонусу м’язів з перенапруженням клубово-поперекового м’яза. Ці явища посилює інтенсивне зростання скелета у віці 15-20 років. З початком розвитку заочеревної гематоми виникає сильний больовий синдром в поперековій ділянці та в животі. Дуже часто явища нагадують гемартроз кульшового суглоба або клінічну картину „гострого живота». Виникає гострий біль при розгинанні кульшового суглоба. Поступово біль посилюється, досягаючи іноді надзвичайної інтенсивності. Наростає анемія. При підозрі на заочеревну гематому хворий повинен бути оглянутий хірургом з обов’язковим проведенням ультразвукової діагностики органів черевної порожнини та заочеревного простору. Відразу ж повинні бути призначені високі дози антигемофільних препаратів, проводитись інтенсивна протизапальна терапія. Необхідність в оперативному втручанні виникає тільки після інкапсулювання гематоми (утворення гемофілічної псевдопухлили).
Основним принципом лікування хворих на гемофілію, у яких не виявляють інгібіторів до факторів зсідання крові, є замісна гемостатична (трансфузійна) терапія тобто забезпечення достатнього гемостазу шляхом трансфузій концентрату факторів зсідання крові VIII або IX. У випадку важких кровотеч, які не зупиняються (усуваються) концентратами факторів зсідання крові VIII або IX проводиться введення препарату антиінгібіторного коагуляційного комплексу (Фейба ТІМ 4 ІМУНО, Бак-стер — США) під наглядом гематолога. Для успішного здійснення усіх видів терапії необхідно мати достатню кількість концентратів факторів зсідання крові. В даний час у світі прийняті наступні види лікування: Лікування «за вимогою»/«кризове» — препарати вводять при перших ознаках кровотечі в умовах лікувальної установи (закладу). Лікування в домашніх умовах — введення фактора поза медичною установою або закладом без нагляду медперсоналу. Профілактичне лікування — препарати вводять «завчасно» для попередження кровотеч і крововиливів: Найбільш ефективним при лікуванні гемофілії є постійне введення в організм хворого відсутнього фактора зсідання крові, так само як, наприклад, інсуліну при цукровому діабеті. Враховуючи особливості фармакокінетики препарату, його необхідно вводити 2 рази на добу. Проте на практиці введення найчастіше здійснюють лише при кровотечі, в максимально короткий термін. Субстанції, що містять фактор зсідання крові, за збільшенням концентрації можна розташувати в наступному порядку: плазма, кріопреципітат, високоочищений антигемофільний препарат. Свіжозаморожена плазма (СЗП) містить усі фактори зсідання крові, у тому числі фактор VIII і фактор Віллебранда. Кріопреципітат. У 1959 р. Pool i Robinson показали, що фактор VIII можна отримувати шляхом кріопреципітації, осаджуючи його із свіжозамороженої плазми при центрифугуванні на холоді. Препарат випускається в замороженому вигляді, містить фактор VIII. Фактор Віллебранда, фібриноген, фібронектин, імуноглобулін А і G, фактор ХІІІ. Використовувати кріопреципітат для хворих на гемофілію В не рекомендується, тому що в ньому відсутній фактор ІХ і він не дає клінічного ефекту. Препарати фактора ІХ одержують із плазми людини, або на основі гібридомної технології. Існують наступні препарати, що вміщують фактор IX: препарати протромбінового комплексу (ППК), власне концентрат фактора IX і антиінгібіторний протромбіновий комплекс (АШК) або активовані препарати протромбінового комплексу (АППК). НовоСевен (Vila) рекомбінантний препарат, випускається фірмою НовоНордіск (Данія). Особливістю фактора Vila є те, що він діє тільки в місці пошкодження, оскільки активує фактор X та Ха, після утворення комплексу із тканинним фактором минаючи фактори VIII та IX. Показаннями до застосування є інгібіторні форми гемофілії А та В. Клінічний ефект після застосування НовоСевена настає безпосередньо після введення. Концентрати фактора VІІІ, Імунат (Бакстер – США), препарати фактора ІХ, препарат Фейба ТІМ 4 імуно (Бакстер — США), Рекомбінат (Бакстер – США) – рекомбінантні препарати отримані шляхом гібридомної технології. Лікування гемофілії передбачає введення препаратів факторів зсідання крові довенно, тому венам потрібно приділяти належну увагу. Вибір вени: Найдоступніші і найзручніші місця для введення препаратів знаходяться на внутрішніх згинах ліктів, передпліччях, внутрішніх поверхнях рук, у немовлят на поверхні голови і ніг. Процедура найбільш болюча при пункції вен на кисті і стопі, найбільш неприємна — на долонях. У першу чергу потрібно вибирати для пункції видимі вени без ознак запалення і підшкірних крововиливів. Провести пункцію вени легко, якщо обмежити рух крові в ній (згинаючи руку в зап’ясті при пункції на кисті). Підтримка «здоров’я» вен: Голку витягають з вени плавним і неквапливим рухом. При цьому не слід натискати на місце введення голки. Притискуючи голку, яка витягується з вени, можна пошкодити її стінку, зробивши неможливим повторну трансфузію в ту ж вену на деякий час. Для запобігання під шкірного крововиливу після ін’єкції в вену необхідно притиснути ватний тампон пальцем іншої руки протягом 5-7 хвилин. Кровотеча може відновитися і привести до підшкірного крововиливу, якщо замість цього тампон затискати ліктьовим згином (при ін’єкції в ліктьову вену). На місце уколу потрібно накласти пов’язку, яку можна зняти через годину або дві. Шкіра у місці багаторазових уколів з часом стає жорсткою і грубою. Щоденне застосування ланолінового крему допоможе зберегти її гладкою і еластичною та зробить місце ін’єкцій менш помітним для оточуючих. Хворі на гемофілію, яким регулярно вводяться компоненти крові та препарати плазми крові, виготовлені з великих пулів донорської плазми, відносяться до групи підвищеного ризику інфікування вірусами гепатиту. Це велика група найчастіше фізично здорових людей, які в процесі лікування можуть інфікуватися. Малосимптомний перебіг гепатитів може закінчитися цирозом печінки та гепатоцелюлярною карциномою. Для зупинки кровотеч хворим на гемофілію А внутрішньовенно струминно вводиться кріопреципітат, хворим на гемофілію В — свіжозаморожена плазма. У середньому на курс лікування одного епізоду кровотечі у хворого гемофілією А потрібно сумарно близько 20-30 доз кріопреципітату. В останні роки в Україні відбуваються позитивні зміни в лікуванні гемофілії концентратами антигемофільних факторів зсідання крові, що значно знижує інвалідизацію. Застосування рекомбінантних факторів зсідання крові практично виключає можливість інфікування вірусними гепатитами В, С, ВІЛ та сифілісом. Хворі на гемофілію, яким проводиться трансфузія кріопреципітату або свіжозамороженої плазми крові мають дуже високу ймовірність зараження вірусними гепатитами, що передаються з кров’ю — гепатити В, С і D. Захворювання порожнини рота можуть викликати негативний вплив на загальний стан здоров’я, а у хворих з підвищеною кровоточивістю, тяжкі кровотечі. Хірургічні втручання, такі як видалення зубів і деякі місцеві ін’єкції анестезуючих засобів можуть викликати кровотечу протягом декількох днів або тижнів, зупинити яку шляхом тампонади не завжди можливо, такі кровотечі можуть бути небезпечними для життя. Оскільки кровотеча після втручання в ротовій порожнині пацієнта може викликати тяжкі ускладнення, хворі на гемофілію та інші коагулопатії — «специфічна» група при наданні стоматологічної допомоги. Захворюванням порожнини рота можна запобігти, якщо: Зуби потрібно чистити 2 рази на день, вранці і ввечері, якісною зубною пастою і м’якою щіткою. Доведено: зубні пасти, що містять триклозан, і хлоргексидин, захищають від розвитку періодонтиту і зубного нальоту, не викликаючи шкідливих побічних реакцій. Пасти, що містять фосфати, допомагають запобігти утворенню зубного каменя, але у деяких з них є небезпечні побічні дії. Лікування в домашніх умовах — це введення концентрату фактора зсідання крові поза лікарнею. Всі записи про лікування потрібно зберігати у щоденнику трансфузій. Переваги лікування в домашніх умовах:
Попадання у вену:

Успадкування гемофілії.

Діагностика гемофілії.
• важка: рівень фактора VIII(IX) не перевищує 0,1%;
• середньої важкості: рівень фактора VIII(IX) від 1% до 5%
• легка: рівень фактора VIII(IX) від 5% до 30%Клінічні прояви гемофілії.
• гемартрози — 70-80%,
• гематурія — 14-30%,
• міжм’язеві (внутрішньом’язеві) гематоми — 10-20%,
• шлунково-кишкові кровотечі — 7-10%,
• крововиливи в центральну нервову систему — до 5%.Травма голови.
Кровотечі з ротової порожнини.
Носова кровотеча.
Крововиливи в суглоби.
Основні принципи консервативного лікування:
Заборонено:
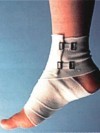
Гематоми
Шлунково-кишкова кровотеча
Ниркова кровотеча.
Заочеревна гематома.
Лікування гемофілії.
Види лікування та вибір дози замісної терапії.
• Одноразова профілактика — препарат вводять перед подією, яка збільшує ризик кровотечі.
• Профілактика на обмежений період — препарат вводиться в певний період часу для зниження частоти кровотеч.
• Тривале профілактичне лікування — регулярне введення препарату для попередження кровотеч і розвитку гемофілічних артропатій.Препарати замісної терапії.
Рекомендації для хворих.
Догляд за венами.
Гемофілія та гепатити.
Догляд за зубами.
Профілактика захворювань порожнини рота.
• дотримуватися правил харчування — зменшення частоти прийому і кількості цукру;
• відмовитися від куріння;
• використовувати їжу, багату на фтор;
• стежити за гігієною порожнини рота (чищення зубів двічі на день). Основними причинами карієсу є рафіновані вуглеводи і цукор, за винятком свіжих фруктів і овочів. Важливішою є частота вживання вуглеводів, ніж їх кількість. Часте вживання солодощів, особливо між прийомами їжі, приводить до збільшення пошкодження емалі зубів. Так, щоб зменшити зубний наліт і попередити розвиток карієсу, важливо обмежити себе в солодкому, принаймні не вживати солодощі поза їдою.Як правильно чистити зуби?
Лікування в домашніх умовах.
• лікування кровотечі починається швидко, тобто зберігаються суглоби, а це запорука не перетворитися в інваліда;
• рідше відвідування лікарні;
• якщо вчасно зупинена кровотеча — не потрібно терпіти біль;
• не потрібні знеболюючі препарати;
• відсутні пропуски роботи чи занять в школі;
• збільшується фізична і соціальна активність.Переливання фактора зсідання крові.


Захворювання молочних залоз: що потрібно знати?
Раку грудей жахається кожна жінка. Але ще більше кожна з нас боїться, виявивши ознаки, що тривожать і відправитися до лікаря.
А раптом нехороший діагноз? Самі мамологи заспокоюють: якщо в грудях сталися зміни, то це необов’язково рак. Не варто відразу підозрювати гірше. А ось йти до фахівця треба обов’язково.
Якщо в грудях починають відбуватися зміни (біль, ущільнення, виділення з сосків, зміна форми) — поспішите в поліклініку. Нерідко досить пройти курс лікування, аби … виправити положення. А ось якщо відкладати візит до лікаря, нестрашна на перший погляд хвороба може відізватися онкологією.
Найпоширеніші захворювання, які багато хто плутає з раком, — мастопатія, фіброаденома і внутрішньопротокова папілома.
Мастопатія.
З мастопатією, по різним даним, стикається кожна друга жінка. У грудях з’являються ущільнені часточки, біль — це пов’язано з розростанням тканини молочної залози. Можливі виділення з молочних протоків зеленого або жовтого каламутного кольору. І хоча мастопатія — ущільнення доброякісне, її відразу потрібно лікувати.
Чим небезпечна. Необхідність термінового лікування пов’язана з тим, що звичайна дифузна мастопатія може стати вузловою. А це вже захворювання, яке може переродитися в злоякісну пухлину. Перші ознаки вузлової мастопатії — сильний біль в грудях, виділення з сосків, в грудях визначаються пухлиноподібні утворення. Не допускайте переходу мастопатії в цю форму: при щонайменшому дискомфорті в грудях записуйтеся на прийом до лікаря і регулярно ходіть на профілактичні огляди.
Як лікувати. Якщо час упущений і лікар виявить вузлову мастопатію, можливе терапевтичне лікування, але частіше необхідне хірургічне втручання. А ось при дифузній мастопатії зазвичай призначаються гомеопатичні, антиоксидантні і фітопрепарати. Інколи необхідна гормональна терапія.
Хто в групі ризику. Жінки з проблемами в ендокринній системі, печінці. Дівчата, в яких рано почалося статеве дозрівання. Особливо уважним потрібно бути, якщо по материнській лінії були онкологічні захворювання. Також грають роль наявність абортів, відмова від годування грудьми, часті стресові ситуації.
Фіброаденома.
Це доброякісне новоутворення рідко стає злоякісним, але ризик все ж є. Болів, як правило, теж немає.
Чим небезпечна. Окрім звичайної фіброаденоми існує листоподібна, яка може перерости в злоякісну пухлину.
Як лікувати. Фіброаденоми розміром до 1 см спостерігає лікар. При збільшенні в розмірах більше 1,5 см їх видаляють хірургічною шляхом. Те ж саме стосується листоподібної фіброаденоми.
Зверніть увагу: чим пізніше ви проконсультуєтеся з лікарем, тим більше стає пухлина, тим вище необхідність операції і складніше її проведення.
Хто в групі ризику. Фіброаденоми часто утворюються в період статевого дозрівання (15-20 років) і пов’язані з неправильним розвитком грудної тканини.
Внутрішньопротокова папілома.
З’являється усередині молочних протоків грудної залози і є сосочковим розростаннями в декілька міліметрів.
Чим небезпечна. Хворобливих відчуттів немає. Проте завжди є виділення з молочних проток. Вони бувають прозорі, кров’яні і навіть чорного кольору. Дуже висока вірогідність, що внутрішньопротокові папіломи стануть причиною появи злоякісної пухлини.
Як лікувати. Необхідне хірургічне втручання.
Хто в групі ризику. Часто із захворюванням стикаються жінки старшого віку в період перед менопаузою. Патологія виникає зазвичай із-за порушення роботи гормональної системи.
Не хочеш хворіти — не хворій.
Аби уникнути цих захворювань, лікарі дають одну дієву пораду: регулярно обстежуйтеся. Деякі хвороби на ранніх етапах ніяк себе не проявляють, і виявити їх може лише фахівець, Пройти обстеження молочних залоз необхідно і жінкам, плануючим вагітність, для того, щоб виключити ті захворювання, які активізуються в період вагітності і годування грудьми (наприклад, фіброаденома часто «зростає» саме у цей важливий для жінки час).
Мамографія — основне дослідження, яке допомагає вчасно розпізнати хвороби молочних залоз. Окрім цього, лікар може призначити ультразвукове дослідження (УЗД). Останнє частіше використовується для обстеження дівчат, оскільки їх груди дуже сприйнятливі для рентгенівського випромінювання при мамографії. Для дослідження протоків молочних залоз при підозрінні на внутрішньопротокову папілому призначається дуктографія. Ще один метод підтвердження діагнозу — пункція (за допомогою голки береться матеріал пухлини для подальшого дослідження).
Аби уникнути хвороби…
- В 15-16 років — кожна дівчина повинна вперше відвідати мамолога, навіть якщо немає проблем.
- Всім жінкам — рекомендується раз в 3 роки консультуватися з ендокринологом.
- Дівчата і жінки середнього віку — необхідно відвідувати гінеколога і мамолога мінімум раз на рік (по можливості до гінеколога навідуйтеся кожні півроку).
- Після 40 років — жінка повинна регулярно проходіть мамографічне обстеження (раз в 1-2 роки).
ВАЖЛИВО!
При щонайменшій проблемі з грудьми щонайшвидше звертайтеся до лікаря. Якщо немає можливості записатися до мамолога або прийому довго чекати із-за черги, запишіться до онколога, гінеколога, терапевта, хірурга — в будь-якому разі фахівець підкаже, з чого почати, і ви не втратите дорогоцінний час.
Після закінчення хіміотерапії дуже важливо періодично перевіряти результати Вашого лікування. Варто регулярно проходити контрольні огляди. Час першого контрольного огляду призначить Ваш лікуючий лікар. Графік подальшого спостереження складе лікар поліклініки або диспансеру. Ці ж фахівці при необхідності призначать підтримуюче лікування і реабілітаційні процедури. Симптоми, при яких варто звернутися до лікаря, не чекаючи чергового огляду:
— виникнення болю, що не проходить самостійно протягом декількох днів;
— утрата маси тіла з незрозумілої причини;
— нудота, пронос;
— підвищення температури тіла, кашель;
— набряки;
— запаморочення;
— поява синців, не пов’язаних із травмою.
Відносини з родичами і друзями.
Онкологічне захворювання не є заразним. Тому не бійтеся під час і після лікування спілкуватися з іншими людьми, друзями і родичами. При необхідності можете запросити близьких людей для спільної бесіди з лікарем.
Ваші родичі також зазнають стресу у зв’язку з тим, що хочуть Вам допомогти і не знають, як це зробити. Зробіть самі перший крок. Якщо Ви будете відкрито говорити про свою хворобу і дасте зрозуміти людям, які намагаються Вам допомогти, що немає якихось «цілющих» слів, вони зможуть бути з Вами більш відвертими і з великим бажанням будуть допомагати і підтримувати Вас.
Інтимні відносини.
Інтимні відносини є важливою частиною повноцінного життя, тому Ви не повинні їх уникати. Рак не є заразним захворюванням і не може зашкодити Вашому партнерові. Якщо у Вас і Вашого партнера є які-небудь сумніви і побоювання на цей рахунок, зверніться до лікаря або консультанта й обговоріть усі питання, що хвилюють Вас обох. Багато подібних побоювань виникають через незнання суті проблеми і є помилковими. Між вами не повинно бути недомовленостей і умовчування з цього питання. Якщо Ваші стосунки до захворювання були справжніми, то вони залишаться такими і надалі. Іноді після завершення лікування інтерес до інтимного життя знижується. Це зв’язано, головним чином, із психологічним стресом та іноді з побічною дією хіміотерапії (стомлюваність і гормональні зміни). Тільки Ви разом з Вашим партнером можете визначити, що є найбільше прийнятним і приємним для Вас обох для одержання взаємного задоволення.
Професійна діяльність.
Більшість людей не можуть продовжувати роботу під час лікування протираковими препаратами. Як тільки Ви відчуєте, що Ваш стан дозволяє повернутися до професійної діяльності, обговоріть це питання з лікуючим лікарем. Ви можете повернутися до своєї колишньої роботи, але лише в тому випадку, якщо вона не пов’язана із напруженою фізичною активністю або професійною шкідливістю. Можливо, Вам слід змінити свою звичайну роботу або погодитися працювати неповний робочий день. У міру видужання і поліпшення загального стану можна перейти на звичайний режим роботи. Продовження професійної діяльності дозволить не тільки зменшити фінансові проблеми, неминуче пов’язані з тривалою хворобою, але й упорядкувати Ваші стосунки з навколишнім світом. Хвороба не повинна підкорити собі Ваші власні інтереси і потреби.
Дозвілля.
Безпосередньо після завершення хіміотерапії Ви повинні приділяти більше уваги відпочинку. У міру відновлення сил поступово повертайтеся до своєї звичайної фізичної активності. Щодня гуляйте на свіжому повітрі в парку, у лісі. Приділяйте більше уваги спілкуванню з дітьми, родичами і друзями. Відвідуйте театри, виставки. Знайдіть собі яке-небудь цікаве заняття, не пов’язане з Вашою роботою. Це дозволить Вам відвернутися від неприємних думок і не замикатися на своєму захворюванні. З дозволу лікуючого лікаря проконсультуйтеся у фахівця з лікувальної фізкультури і психотерапевта. Вони підкажуть, як перебороти стрес і порекомендують комплекс фізичних вправ.
Чи можна приймати інші ліки під час курсу хіміотерапії.
Деякі ліки можуть послабити дію протипухлинних препаратів або підсилити їхні побічні ефекти. Тому перед проходженням курсу хіміотерапії необхідно повідомити лікарю про всі (у тому числі придбані без рецепту) прийняті препарати. Ваш лікар скаже, чи доцільно продовжити їх прийом у період проведення хіміотерапії. Так само варто обговорити з лікарем доцільність прийому харчових і вітамінних добавок, оскільки їхня ефективність в онкологічних хворих ніким не доведена.
«Народні засоби» лікування пухлин.
Переважна більшість цих методів не пройшли ретельної клінічної перевірки. Їх «ефективність», про яку говорять деякі цілителі, обумовлена певною психотерапевтичною дією, а частіше — результатом протипухлинного лікування, що проводилося до звертання до таких «фахівців». Більш того, застосування подібних «засобів» не тільки затримує своєчасне звертання до лікаря, але і здатне нанести значної шкоди здоров’ю, яка іноді буває непоправною.
Як контролюють ваш стан і ефективність хіміотерапії.
Ваш стан і ефективність хіміотерапії контролює Ваш лікар. Ефективність хіміотерапії визначається зменшенням розмірів пухлини, для чого лікар періодично призначає відповідні дослідження (рентгенологічне, ультразвукове та ін.). Недостатня ефективність лікування може стати причиною зміни схеми лікування (хіміотерапія «другої лінії»). Крім того, лікар перевіряє стан крові і проводить ряд інших необхідних досліджень з метою контролю Вашого загального стану і перенесення вами хіміотерапії. При необхідності він призначить загальнозміцнювальне лікування або препарати, що зменшують побічні дії хіміотерапії.
Харчування під час проведення хіміотерапії.
Повноцінне харчування має велике значення в період проведення хіміотерапії. Воно має бути висококалорійним і містити достатню кількість білків, вуглеводів, жирів, вітамінів і мінеральних речовин. Їжа повинна бути різноманітною (молочні продукти, м’ясо, риба, овочі, фрукти, хліб тощо). Це необхідно для того, щоб Ваш організм мав досить енергії для боротьби з раковим захворюванням, інфекцією, а також для прискорення відновлення нормальних тканин. Дуже важливо не допустити зменшення маси тіла у період лікування.
Під час проведення хіміотерапії апетит звичайно значно знижується або повністю зникає. Іноді до цих явищ приєднується почуття нудоти. Усе це Вам необхідно перебороти і прикласти власні свідомі зусилля до боротьби з хворобою.
Якщо у Вас немає апетиту, можна скористатися наступними рекомендаціями:
— Їжте потроху і тоді, коли Вам хочеться, не звертаючи уваги на розпорядок дня.
— Додавайте до свого раціону нові страви та завжди майте невеликий запас продуктів, які вам подобаються.
— Порадьтеся зі своїм лікарем про можливість і доцільність вживання перед їжею невеликої кількості алкоголю (пиво, сухе вино).
— Намагайтеся під час прийому їжі створити умови, що підвищують настрій (сервіровка столу, спокійний музика, спілкування з друзями і родичами, перегляд телепередач і т.д.).
— Робіть перед їжею прогулянки на свіжому повітрі, якщо лікар цього не забороняє.
— У проміжках між прийомами їжі вживайте кефір, йогурти, соки.
— При схильності до вживання великої кількості рідини намагайтеся підвищувати калорійність напоїв, додаючи до них мед, йогурт, сухе молоко.
На жаль, використовувані на сьогодні протипухлинні препарати певною мірою спричиняють виникнення побічних ефектів. В основному ці побічні ефекти розвиваються у зв’язку з ушкодженням частини здорових клітин організму. Це пов’язано з тим, що протиракові препарати згубно діють переважно на клітини, що швидко поділяються — як пухлинні, так і нормальних тканин. Однак здорові клітини організму більш стійкі до дії хіміопрепаратів і зберігають здатність до відновлення. Тому їхнє ушкодження зазвичай має тимчасовий характер. При цьому швидкість їх відновлення залежить від багатьох факторів, у тому числі й від загального стану Вашого організму, від видів використовуваних ліків.
При проведенні хіміотерапії найчастіше можуть уражатися здорові клітини, що швидко ростуть: клітини крові, що формуються в кістковому мозку, клітки шлунково-кишкового тракту, слизової оболонки ротової порожнини, клітини репродуктивної системи і фолікулів волосся.
До найпоширеніших побічних ефектів, що виникають під дією хіміотерапії, належать тимчасове зменшення кількості білих і червоних кров’яних тілець (анемія, лейкопенія), нудота, блювота, випадання волосся, стомлюваність. Деякі протиракові препарати можуть ушкоджувати клітини серця, нирок, сечового міхура, легень і нервової системи.
У більшості випадків після закінчення курсу хіміотерапії здорові клітини відновлюються досить швидко. Однак деякі наслідки зберігаються протягом тривалого часу (місяці і навіть роки). Іноді вони залишаються на все життя. Це буває у тих випадках, коли хіміотерапія шкідливо діє на серце, легені, нирки або репродуктивні органи.
Зараз лікарі навчилися попереджати багато побічних ефектів або значно зменшувати їх частоту й міру прояву. Для цього розроблено спеціальні ліки і режими введення хіміопрепаратів.
Ви повинні чітко розуміти, що неприємні побічні явища, викликані хіміотерапією, є виправданими, беручи до уваги її здатність знищувати пухлину.
Які побічні явища можуть виникнути саме у Вас під час проходження курсу хіміотерапії, як довго вони можуть зберігатися і чи можна їх зменшити, Ви можете з’ясувати у свого лікаря перед початком курсу.
Відсутність або слабкий прояв побічних ефектів хіміотерапії не свідчать про недостатній ефект лікування. Ваш організм індивідуальний, і, крім того, різні ліки мають різну дію.
Нудота і блювота
Деякі протипухлинні ліки можуть викликати нудоту і блювоту. Такі симптоми можуть проявитися відразу після введення протипухлинного препарату або через кілька годин. Основною причиною цього явища є вплив ліків на стінку шлунка і центр головного мозку, що контролює блювотний рефлекс. У деяких людей при проведенні хіміотерапії взагалі не спостерігається ні нудоти, ні блювоти. Деякі пацієнти відчувають слабку нудоту під час лікування. Якщо у Вас розвинулася сильна нудота і блювота, обов’язково скажіть про це лікареві або медсестрі. Лікар призначить спеціальні ліки (антиеметики), що зменшують прояви цього побічного ефекту. У випадках, коли призначаються протипухлинні ліки, що майже завжди викликають сильну нудоту, антиеметики призначають до введення препаратів і протягом усього подальшого лікування.
Як самостійно зменшити почуття нудоти.
Ви можете полегшити свій стан, якщо будете дотримуватися певних правил:
— Якщо хіміотерапія викликає нудоту, намагайтеся не їсти хоча б за дві години до введення ліків.
— Харчуватися потрібно частіше, але невеликими порціями.
— Їжте не поспішаючи, старанно пережовуйте їжу.
— Вживайте їжу в холодному вигляді або кімнатної температури.
— Не їжте солодкого, смаженого і жирного.
— Не пийте рідину під час їжі (рідину краще вживати за годину до їжі).
— Пийте прохолодні, несолодкі соки (яблучний, виноградний), мінеральну воду без газу.
— Відпочивайте після їжі не менше двох годин, сидячи в кріслі.
— Намагайтеся уникати різких або неприємних запахів.
— Не займайтеся приготуванням їжі під час проведення хіміотерапії.
— Під час прийому їжі слухайте музику, дивитеся телевізор.
— Якщо почуваєте нудоту, дихайте глибоко і повільно.
Випадання волосся.
Випадання волосся (алопеція) — досить часта побічна дія хіміотерапії. Частота й імовірність розвитку цього явища багато в чому залежить від використовуваних протипухлинних ліків. У більшості випадків після завершення хіміотерапії волосся знову відростає. Більш докладну інформацію про дію ліків на стан волосся Вам може надати лікуючий лікар. Випадання волосся зазвичай починається після кількох курсів хіміотерапії.
Якщо Ви отримуєте хіміотерапію, що іноді призводить до алопеції, при догляді за волоссям користуйтеся м’якими шампунями, не фарбуйте волосся, розчісуйте його м’якою щіткою, сушіть феном при низькій температурі.
Якщо застосовувані ліки майже завжди призводять до випадання волосся, краще коротко його підстригти або взагалі збрити і не перейматися з приводу його щоденного випадання. Якщо Ви почуваєте себе незручно, можете носити перуку, капелюх тощо.
Побічні дії на шкіру і нігті.
Під час курсу хіміотерапії можуть виникнути почервоніння шкіри, сверблячка, лущення і сухість. Почервоніння і лущення шкіри частіше спостерігаються на долонях і підошвах стіп. Крім того, іноді можуть змінити колір і стати ламкими нігті. Ці зміни шкіри звичайно зникають протягом кількох місяців після закінчення курсу хіміотерапії.
Щоб уникнути сухості шкіри, приймайте гігієнічний душ або робіть обтирання м’якою губкою. Не тріть шкіру мочалкою. Не приймайте гарячі, тривалі ванни. Витирайте шкіру промакувальними рухами. Поки шкіра ще волога, змажте її нейтральним кремом або лосьоном, що не містить спирту або парфюмерії. Якщо у Вас з’явилися прищі, користуйтеся антибактеріальним милом і кремами. При виконанні домашньої роботи, коли можливий контакт шкіри з миючими засобами або велика імовірність травматизації шкіри, надягайте рукавички.
Побічна дія на кров.
Побічна дія протипухлинних ліків на кров обумовлена їхнім токсичним впливом на кістковий мозок, що виробляє клітини крові (червоні, білі кров’яні тільця, тромбоцити). Червоні кров’яні тільця (еритроцити) відповідають в організмі за доставку кисню до органів і тканин. Білі кров’яні тільця (лейкоцити) забезпечують захист організму від інфекції. Тромбоцити перетворюють кров у згустки в місці пошкодження тканин, сприяючи зупинці кровотечі. Залежно від того, які паростки кісткового мозку ушкоджує хіміотерапія, розвивається дефіцит певних кров’яних тілець. Основними побічними ефектами й ускладненнями дії протипухлинних препаратів на кров є:
— загальна слабкість, обумовлена анемією (мало червоних кров’яних тілець),
— кровотечі (мало тромбоцитів),
— інфекції (мало лейкоцитів).
Загальна слабкість.
Розвивається внаслідок того, що організм не отримує достатньої кількості кисню через нестачу в крові червоних кров’яних тілець. З тієї ж причини можуть виникнути надмірна стомлюваність, прискорення дихання, нудота, мерзлякуватість рук і ніг. Якщо у Вас розвинулися ці симптоми, обов’язково скажіть про це лікареві. Він зробить розгорнутий аналіз крові і при необхідності призначить переливання донорських еритроцитів або ліки, що стимулюють утворення власних еритроцитів. Після завершення лікування кількість еритроцитів крові поступово відновиться до потрібного рівня, однак у цей період Вам слід більше відпочивати, тимчасово обмежити активну діяльність, забезпечити збалансоване харчування.
Порушення згортання крові.
Більшість протиракових препаратів знижують згортання крові. Недостатня кількість тромбоцитів може призводити до розвитку кровотечі і гематом, що можуть виникати навіть унаслідок незначної травми. Під час проведення хіміотерапії проводиться постійний контроль кількості цих важливих кров’яних тілець. Якщо їх рівень виявиться значно нижчим за норму, Вам призначать спеціальні препарати, що стимулюють утворення нових тромбоцитів, або внутрішньовенно переллють донорські тромбоцити.
Обов’язково повідомте лікаря або медичну сестру, якщо:
— на шкірі з’явилися невеликі червоні крапки або синці,
— сеча має червоний або рожевий колір,
— випорожнення чорні або криваві,
— кровоточать ясна,
— бувають кровотечі з носа.
Інфекційні ускладнення.
Під час проведення хіміотерапії дуже часто послабляється імунітет і підвищується чутливість організму до інфекції. Нестача білих кров’яних тілець крові може призводити до того, що навіть слабкі хвороботворні мікроби здатні викликати інфекцію в будь-якому органі (шкіра, органи ротової порожнини, легені, пряма кишка, сечовий міхур, статеві органи). Тому Ви маєте ретельно дотримуватись особистої гігієни і бути уважними до будь-яких ознак прояву інфекції.
З метою профілактики розвитку інфекційних ускладнень варто дотримуватися певних правил особистої гігієни і поводження під час курсу хіміотерапії:
— Мийте руки кілька разів на день, обов’язково перед їжею, до і після туалетних процедур.
— Старанно, але дуже обережно дотримуйтеся правил особистої гігієни після кожного спорожнювання кишечнику.
— При виконанні домашніх робіт будьте обережними, намагайтеся не поранитися. З цією метою можете використовувати захисні рукавички.
— Не видавлюйте прищі, не ріжте і не зривайте задирки.
— Якщо Ви пошкодили шкіру, негайно промийте ранку теплою водою з господарським милом і продезінфікуйте (але не спиртовою настойкою йоду).
— Не спілкуйтеся з хворими людьми, що страждають на простудні, вірусні захворювання, і з дітьми, яким недавно було зроблено щеплення проти кору, поліомієліту, паротиту і краснухи.
— Уникайте великого скупчення людей (магазини, громадський транспорт).
На жаль, навіть виконуючи всі перераховані рекомендації, не завжди вдається уникнути інфекції. Тому потрібно знати її основні симптоми й у випадку їхньої появи негайно звернутися до лікаря.
Ознаки інфекції:
— підвищення температура тіла до 37,5 °С і вище;
— простудні прояви (кашель, нежить, біль у горлі);
— підвищена пітливість;
— розлад кишечнику;
— відчуття печіння при сечовипусканні;
— незвичайні піхвові виділення і сверблячка.
Якщо Вам вводять протипухлинні ліки через венозний або артеріальний катетер, уважно стежте за його станом. У випадку появи дискомфорту, болю або почервоніння в місці його розташування негайно сповістіть про це медсестру або лікаря. Лікуванням інфекційних ускладнень хіміотерапії має займатися тільки лікар. Не приймайте самостійно антибіотики й інші ліки.
Особливості догляду за ротовою порожниною.
Протипухлинні препарати можуть викликати хворобливі відчуття в ротовій порожнині, сухість, набряк і кровотечу з ясен. При тривалому застосуванні хіміотерапії може розвиватися множинний карієс зубів. У порожнині рота багато мікроорганізмів, а слизова оболонка часто травмується, тому на тлі проведення хіміотерапії легко виникають місцеві інфекції. Якщо Ви будете дотримуватися певних правил, то цілком можете уникнути або зменшити імовірність виникнення проблем з порожниною рота.
— Перед проходженням курсу хіміотерапії вилікуйте або видаліть хворі зуби.
— Придбайте нову м’яку зубну щітку.
— Ретельно мийте зубну щітку після використання і зберігайте її в сухому місці.
— Чистіть зуби після кожного прийому їжі.
— Використовуйте м’які пасти, що не подразнюють слизову оболонку.
— При сухості губ обробляйте їх нейтральним жиром або масляним розчином вітаміну А.
З появою болючості, спричиненої запаленням слизової оболонки ротової порожнини і ясен:
— Вживайте їжу холодною або кімнатної температури.
— Вживайте м’які продукти (дитяче харчування, картопляне пюре, каші, омлет, сир, макаронні вироби, банани, яблучне пюре та ін.).
— Тверду і суху їжу попередньо розмочуйте в рідині. Додавайте до сухої їжі олію, негостру підливу або бульйон.
— Не вживайте кислі і подразнюючі продукти (помідори, цитрусові, маринади).
— Не вживайте гостру і солону їжу.
— Не вживайте алкогольні напої.
— Відмовтеся від паління.
— Прополіскуйте рот після кожного прийому їжі.
— Якщо прийом їжі викликає сильний біль у роті, запитайте в лікаря, чи не може він призначити ліки, що зменшують біль.
Якщо Ви вже отримували хіміотерапію, що призводила до запалення слизової порожнини рота, дотримуйтеся цих рекомендацій з перших днів чергового курсу лікування.
Побічні дії на органи травлення.
Одним з найчастіших побічних ефектів хіміотерапії на органи травлення є рідке випорожнення. Деякі протипухлинні препарати здатні пошкоджувати клітини кишечнику і порушувати всмоктуваність рідини зі шлунково-кишкового тракту. Можна уникнути або зменшити ступінь прояву розладу шлунка і кишечнику шляхом дотримання певної дієти:
— Не вживайте продукти, що містять велику кількість клітковини (сирі й оброблені овочі, свіжі і сушені фрукти, бобові, хліб з борошна грубого помелу, каші, горіхи).
— Не вживайте смажену, жирну, гостру їжу.
— Уживайте продукти з низьким змістом клітковини (білий хліб, рис, макаронні вироби, яйця, страви з відварної картоплі, нежирне або куряче м’ясо, рибу).
— Не пийте кави, алкогольних напоїв.
— Не їжте солодощів.
— Не вживайте молоко і молочні продукти.
— З метою попередження зневоднення організму пийте більше рідини (негазована мінеральна вода, слабкий чай, пастеризований яблучний сік, нежирний бульйон).
З поліпшенням травлення можете поступово перейти до звичайного режиму харчування. Якщо розлад триває більше доби або супроводжується болем, судомами, негайно сповістіть про це медсестру або лікаря. При дуже сильному розладі необхідно вжити лікувальних заходів (внутрішньовенне вливання сольових розчинів, спеціальні «закріплюючі» препарати). У деяких випадках при проведенні хіміотерапії виникають запори, причиною яких може бути як дія прийнятих ліків, так і недостатня фізична активність у сполученні з неправильним харчуванням. У нормі випорожнення має бути щоденним або один раз на два дні. Якщо у Вас розвинувся запор, не займайтеся самолікуванням. Обов’язково скажіть про це лікареві. Він призначить проносне або очисну клізму. З метою попередження запорів варто вживати більше рідини і їжі, що містить багато клітковини (сирі й оброблені овочі, свіжі фрукти, пшеничний хліб і каші). Порадьтеся з лікарем щодо можливості здійснення невеликих прогулянок на свіжому повітрі. Якщо такі прогулянки небажані, поцікавтеся, які фізичні або дихальні вправи найбільше підходять Вам у цей період.
Побічні дії на нервову систему і м’язи.
Незважаючи на те, що нервові і м’язові клітини не належать до клітин, що швидко поділяються, при застосуванні деяких протипухлинних ліків вони можуть зазнавати тимчасового пошкодження.
— Основними симптомами ушкодження нервової і м’язової систем є почуття поколювання, печіння;
— оніміння рук або ніг;
— порушення координації рухів (утрата почуття рівноваги);
— запаморочення;
— погіршення слуху;
— слабкість або утома м’язів.
Повідомте лікареві, якщо у Вас з’явився хоча б один з вищевказаних симптомів.
Більшість подібних явищ зникає через якийсь час після завершення хіміотерапії. Однак під час їхнього розвитку варто обережніше користуватися гострими або гарячими предметами. При порушенні координації варто ходити обережніше (особливо у ванній кімнаті), користуватися поручнями, не носити слизького взуття.
Побічні дії на нирки і сечовий міхур.
Деякі протиракові препарати можуть викликати подразнення сечового міхура й ушкоджувати клітини нирок. У більшості випадків ці ефекти мають тимчасовий характер. Вони є найбільш вираженими при введенні хіміопрепаратів безпосередньо в сечовий міхур. Однак ушкодження нирок може розвиватися і при інших методах уведення протипухлинних ліків. Тому перед проведенням кожного курсу хіміотерапії обов’язково призначають обстеження функції нирок.
Основними симптомами цих побічних ефектів є:
— болючість або печіння під час сечовипускання;
— часті позиви до сечовипускання;
— зміна кольору сечі — рожева або червона (деякі протипухлинні ліки можуть змінювати колір сечі);
— підвищення температури тіла або озноб;
— неприємні відчуття або болі у поперековій ділянці.
Якщо у Вас з’явилися зазначені симптоми, сповістіть про це лікаря. Він призначить спеціальне лікування або тимчасово призупинить терапію (якщо це необхідно). Ви можете зменшити ризик розвитку подібних ускладнень, якщо будете вживати більше рідини (вода, соки, кава, чай, бульйони). Обговоріть зі своїм лікуючим лікарем питання про необхідну для Вас кількість рідини.
Вплив хіміотерапії на репродуктивну систему.
Протипухлинні препарати іноді можуть впливати на функції статевих органів. У чоловіків хіміотерапія може стати причиною короткочасного, тривалого і навіть повного безпліддя. У зв’язку з тим, що протипухлинні ліки погіршують якість сперми, чоловікам, що проходять курс хіміотерапії, варто використовувати протизаплідні засоби (презерватив). Термін закінчення їх застосування потрібно обговорити з Вашим лікарем. У жінок застосування протиракових препаратів може пошкодити яєчники і призвести до порушення регулярності менструального циклу або повної відсутності менструацій. Результатом ураження яєчників також може бути тимчасове або повне безпліддя. Вагітніти під час проходження курсу хіміотерапії небажано, тому що деякі протиракові препарати можуть спричинити розвиток у дитини вроджених дефектів. Тому жінкам дітородного віку доцільно використовувати протизаплідні засоби протягом усього курсу лікування. Якщо під час вагітності у жінки виявлено рак, можна відкласти курс проведення хіміотерапії до народження дитини. Але якщо відкласти його не можна, лікар може рекомендувати почати хіміотерапію після 12-ого тижня вагітності, коли плід не знаходиться в стадії великого ризику. У деяких же випадках може розглядатися питання про переривання вагітності. Після завершення лікування питання про терміни можливої вагітності варто обговорити з лікуючим лікарем. Ще одним побічним ефектом хіміотерапії в жінок може бути сверблячка, печіння або сухість піхви. Ці порушення можуть викликати дискомфорт під час статевого акту, який можна знизити шляхом застосування піхвових мазей, що не містять жирів.
Вплив діагнозу і хіміотерапії на почуття і поведінку.
Онкологічне захворювання та хіміотерапія вносять багато змін у життя людини. Вони впливають на загальний стан здоров’я, можуть ламати щоденні плани, створювати напругу у взаєминах між людьми. Типовою емоційною реакцією онкологічного хворого є депресія, відчуття безпорадності, відмова від боротьби. Усі ці відчуття є цілком природними і зрозумілими. Однак Ви не повинні «припинити жити» у зв’язку з досить грізним захворюванням. Перебіг раку відрізняється у різних людей. Крім того, на сьогодні більш як половину хворих виліковують від раку. Ви можете і повинні допомогти собі і лікарям у боротьбі за Ваше здоров’я. І першим кроком, який Ви маєте зробити, є свідоме формулювання причин, з яких варто жити. Ви самі повинні узяти на себе цю відповідальність і поставити перед собою розумну мету. Усвідомлення того, що перед Вами постало важливе завдання, допоможе перенести об’єктивні труднощі і суб’єктивні неприємності. Розум, тіло й емоції здатні впливати на стан організму і боротися за видужання. Життя набуває сенсу тільки завдяки прагненню до мети. Ви несете не меншу за лікарів відповідальність за своє життя і долю. Чому б не використати труднощі для того, щоб розвивати в собі силу і мужність!
— Намагайтеся завжди думати про головну мету Вашого лікування.
— Намагайтеся одержати якнайбільше інформації від лікаря про свою хворобу та її лікування. Це допоможе Вам зменшити страх перед невідомістю.
— Намагайтеся добре харчуватися, навіть якщо зовсім немає апетиту. Вам необхідно багато енергії для відновлення тканин. Правильне харчування поліпшує результати лікування.
— Виконуйте по можливості фізичні вправи. Це допоможе Вам зменшити стрес, поліпшити настрій і апетит. Запитайте в лікаря, які фізичні вправи корисні і безпечні для Вас.
— Існують спеціальні способи, за допомогою яких можна перебороти емоційні побічні явища. Більш докладну інформацію про ці методи можна одержати у психотерапевта.
Хіміотерапія — це використання ліків для лікування злоякісних пухлин, тобто раку. Призначенню хіміотерапії передує ретельне обстеження всього організму й оцінка стану його функцій і резервних можливостей. Якщо у Вас наявні будь-які супутні захворювання або Ви вже немолода людина, це не привід для відмови від хіміотерапії. Лікар враховує всі особливості Вашого організму. Залежно від типу і стадії онкологічного захворювання, хіміотерапію можна використовувати для:
— повного знищення пухлини;
— уповільнення процесу росту пухлини і знищення ракових клітин, здатних поширюватися в інші ділянки тіла;
— зменшення розмірів пухлини і створення умов для її хірургічного видалення;
— знищення пухлинних клітин, що могли залишитися в організмі після операції.
Хіміотерапія звичайно використовується в комплексі з хірургічним лікуванням і/або променевою терапією. В одних хворих її проводять перед хірургічною операцією для зменшення розмірів пухлини, в інших — після операції або променевої терапії для руйнування злоякісних клітин, що залишилися. У ряді випадків хіміотерапія є єдиним способом лікування.
Механізм дії протипухлинних ліків.
Протипухлинні ліки здатні руйнувати ракові клітини, стримувати їхній ріст і поділ, впливаючи на мембрани пухлинних клітин або руйнуючи їхню внутрішню структуру. Деякі ліки здатні підвищувати захисні сили організму (протипухлинний імунітет). У сучасній медичній практиці частіше призначають відразу кілька протипухлинних препаратів (поліхіміотерапія). Доведено, що спеціально підібрані комбінації ліків у більшості випадків діють більш ефективно. Деякі хіміотерапевтичні препарати здатні підсилювати протипухлинну дію променевої терапії або ж, навпаки, краще знищують опромінені пухлинні клітини. Тому при багатьох ракових захворюваннях використовуються обидва цих методи. Які саме ліки або їх сполучення Вам необхідні, визначає онколог. Це рішення залежить від виду пухлини, її локалізації, ступеня поширення і загального стану Вашого здоров’я.
Де проводиться хіміотерапія.
Хіміотерапія проводиться тільки досвідченим лікарем-онкологом, що має достатній досвід такого лікування. Лікування може проводитися у спеціалізованому закладі (онкологічному диспансері) стаціонарно або амбулаторно. Місце його проведення визначить лікуючий лікар, виходячи з особливостей Вашого захворювання, загального плану лікування, виду хіміотерапії і використовуваних ліків. Іноді під суворим спостереженням лікаря можна здійснювати прийом таблетованих препаратів. Якщо прийнято рішення проводити лікування вдома, то перший сеанс хіміотерапії бажано провести в лікувальному закладі: це дозволить лікареві самому побачити вплив ліків і вжити необхідних заходів, якщо такі будуть потрібні. Надалі Вам доведеться періодично відвідувати поліклініку або диспансер для того, щоб лікар міг контролювати лікування і при необхідності вносити зміни з метою підвищення його ефективності.
Як проводиться хіміотерапія.
Курс хіміотерапії проводиться одним або кількома способами:
— У периферичну вену: ліки вводяться за допомогою дуже тонкої голки (у вену руки).
— У центральну вену через катетер (тонка трубочка, що вводиться у велику, як правило, підключичну вену й залишається там протягом певного часу).
— В артерію, що проникає безпосередньо в пухлину.
— Перорально, тобто через рот: прийом таблеток, капсул.
— Ін’єкції у м’язи, під шкіру або безпосередньо в пухлину.
— Місцево: препарат накладається на шкіру у вигляді мазей або розчинів.
— Протипухлинні ліки також можна вводити у спинальну рідину, черевну порожнину, плевральну порожнину, сечовий міхур. У більшості випадків хіміопрепарати вводяться внутрішньовенно. Іноді протипухлинні ліки вводяться через катетер у вену або артерію протягом кількох діб. У цьому випадку для контролю кількості введених ліків під час курсу лікування використовується спеціальний насос.
Відчуття під час проведення хіміотерапії.
Зазвичай безпосереднє введення протипухлинних препаратів не викликає особливих відчуттів. Побічні ефекти (нудота, погіршення загального самопочуття, випадання волосся і т.д.) розвиваються, як правило, через кілька годин або днів після початку хіміотерапії. Іноді в найближчі дні після введення хіміопрепаратів можуть виникати грипоподібні симптоми: біль у м’язах, головний біль, невелике підвищення температури тіла, поганий апетит. Якщо ці симптоми розвинулися, то вони зазвичай тривають протягом кількох днів. Їх можуть спричинити інфекції або ракове захворювання. Тому, якщо у Вас з’явилися такі симптоми, обов’язково повідомте про них лікаря.
Тривалість хіміотерапії.
Тривалість хіміотерапії залежить від типу раку, мети лікування, використовуваних препаратів, реакції на них Вашого організму. Тривалість курсу хіміотерапії повинен визначити лікуючий лікар. Протипухлинні ліки можуть вводитися щодня, щотижня або щомісяця. Курс хіміотерапії зазвичай проводиться протягом 1-5 днів з 2-3-тижневою перервою, щоб Ваш організм міг відновити свої сили. Іноді курси хіміотерапії проводять з метою профілактики рецидиву пухлини протягом 1-1,5 років. Дуже важливо суворо дотримуватися інтервалів між курсами хіміотерапії і пройти весь курс призначеного лікування, навіть якщо Ви погано себе почуваєте або втомилися. Інакше протиракові препарати не дадуть потрібного ефекту. У деяких випадках на підставі результатів аналізу крові лікування може бути тимчасово призупинено. Однак це рішення може прийняти тільки Ваш лікар. Якщо Ви самі пропустили сеанс лікування або не прийняли потрібну дозу препарату, обов’язково сповістіть про це лікаря — він підкаже, що потрібно робити в такому випадку.
Гормонотерапія, як і хіміотерапія, проводиться тривалий час, роками і у більшості хворих — амбулаторно. Її застосовують в основному щодо хворих із гормонально залежними злоякісними пухлинами: передміхурової залози, молочної залози, щитовидної залози, статевих органів.
Гормональні препарати впливають не тільки на пухлину і репродуктивні (статеві) органи, але й на обмін речовин (білковий, жировий, вуглеводний), на обмін натрію, калію, кальцію, на серцево-судинну систему, шлунково-кишковий тракт, нервову систему, на органи кровотворення й імунітет. Гормонотерапія супроводжується помітними порушеннями функцій цих органів і систем.
Ускладнення при андрогенотерапії
Андрогенотерапія — лікування чоловічими статевими гормонами. Андрогенні препарати (метилтестостерон, метиландростендіол, тестостерону пропіонат, тестостерону енантат, сустанон-250, тестенат, медротестрону пропіонат та ін.) застосовуються в основному при лікуванні раку молочної залози, переважно в жінок репродуктивного (дітородного) віку. Основним і закономірним ускладненням при тривалому застосуванні цих препаратів є маскулінізація (очоловічення) хворої. Припиняються менструації (аменорея). З'являються огрубіння голосу, рослинність над верхньою губою і на підборідді, грубішає шкіра, на ній з'являються акне (вугрі). Ці ускладнення важко переносяться хворими. Деякі відмовляються від подальшого лікування. У цьому важкому для хворої моральному стані навколишні повинні підтримати її, переконати в подальшій оборотності змін, розбудити в ній волю до продовження боротьби за здоров'я.
Тривале лікування андрогенами може ускладнитися настанням клімактеричного неврозу, що потребує коригуючого лікування. Вплив андрогенів на обмін речовин виявляється у посиленні анаболізму, процесу асиміляції, синтезу, ожирінні, підвищенні вмісту кальцію і натрію в крові, появі набряків, гіпертонії. Необхідне спостереження і систематичний контроль за станом хворої, систематичні лабораторні дослідження крові. Це може запобігти порушенням, що перешкоджають продовженню гормонотерапії (набряки тіла, сонливість, втрата апетиту, нудота).
Ускладнення при естрогенотерапії
Естрогенотерапія — лікування жіночими статевими гормонами. Естрогенні препарати — синестрол, диетилстильбестрол, мікрофоллін, хлортрианізен, фосфестрол — застосовуються при раку молочної і передміхурової залоз. Найчастішим ускладненням є порушення мінерального обміну. Збільшується кількість кальцію і натрію в крові при одночасному зменшенні кількості калію. Наростання гіперкальціємії може призвести до серйозних ускладнень. У процесі естрогенотерапії необхідно систематично контролювати вміст кальцію у крові. Варто також стежити за масою тіла хворих, тому що порушення мінерального обміну призводить до затримки рідини в організмі і збільшення маси тіла. Порушення натрієво-калієвого обміну призводить до порушення серцевої діяльності, приступів стенокардії і розвитку гіпертонії. Частим і закономірним ускладненням естрогенотерапії в жінок є маткові кровотечі, іноді рясні, що лякають хвору. Таке ж походження мають набряки, збільшення здорової молочної залози, пігментація соска й ареоли, їх болючість. У чоловіків іноді спостерігаються ті самі симптоми. Внаслідок порушення обміну речовин підвищується вміст білка у плазмі крові — гіперпротеїнемія, що призводить до підвищення згортання та в'язкості крові. Виникає загроза тромбоемболічних ускладнень, особливо у хворих, що страждають на варикозне розширення вен нижніх кінцівок. Тривала естрогенотерапія супроводжується зниженням рівня гемоглобіну, еритроцитів і тромбоцитів. З'являється підвищена кровоточивість. Краща профілактика перерахованих ускладнень — постійний контроль за складом крові, масою тіла і загальним станом хворих. Своєчасне інформування лікаря-онколога про всі помічені відхилення у стані хворих є обов'язковим.
Нерідко з перших же днів естрогенотерапії хворі скаржаться на нудоту, відсутність апетиту, повторювані блювоти, пронос. Ці явища звичайно зникають у процесі лікування, іноді через 1-2 тижні. Обмеження споживання повареної солі і молочнокисла дієта майже завжди сприяють їх зникненню. Неприємним ускладненням є цистит з частими позивами до сечовипускання і болючістю. Він виникає внаслідок подразнення естрогеном слизової оболонки сечового міхура. Цистит порівняно швидко виліковується застосуванням лікарських засобів (свічі зі стрихніном і новокаїном та ін.).
Незважаючи на всі досягнення сучасної медицини, впровадження нових методів діагностики і лікування, захворюваність і смертність від онкологічних хвороб в усьому світі продовжує неухильно зростати. Добре відомо, що рак є другою провідною причиною смерті після хвороб серцево-судинної системи.
Якщо підсумувати частоту раку всіх органів шлунково-кишкового тракту, то він впевнено займе перше місце (більше 50% серед всіх онкологічних хвороб), обійшовши рак легенів, молочної залози і передміхурової залози. При цьому зростання захворюваності простежується для раку практично всіх органів травлення за винятком раку шлунка — для злоякісних новоутворень цієї локалізації в останні роки намітилася стійка тенденція до зниження показників.
Численними дослідженнями доведено, що прогноз захворювання в значній мірі залежить від своєчасності постановки діагнозу пухлини, що надає величезного значення ранній діагностиці. У 60-80% хворих з вперше встановленим діагнозом раку визначаються III-IV стадії захворювання. Можливими причинами настільки пізньої діагностики є пізнє звернення пацієнтів, стерта клінічна картина, а також недостатня онкологічна настороженість лікарів первинної ланки охорони здоров’я.
Клінічна діагностика.
Коли з’являються клінічні симптоми, мова йде вже про вираженість захворювання, тому найбільш перспективним для ранньої діагностики є виявлення раку на доклінічній стадії. Для цього необхідно виділити групи ризику пацієнтів з передраковими захворюваннями, в яких проводиться прицільне обстеження пацієнтів. Як показав світовий досвід, виділення груп ризику і проведення первинного обстеження є найбільш перспективним для раннього виявлення злоякісних новоутворень.
Фактори ризику.
Для кожної локалізації раку фактори ризику будуть відрізнятися, однак існують єдині, загальні практично для всіх пухлин травних органів фактори. Це насамперед вік, чоловіча стать і генетична схильність.
Вік є одним з основних факторів, з яким найбільш виразно пов’язаний розвиток захворювання. 70% всіх випадків раку органів травлення припадає на вік старше 65 років. Причому залежність рівня захворюваності від віку більш виражена в порівнянні з іншими факторами. При всіх формах пухлин органів травлення (за винятком кишечника) частіше вмирають чоловіки.
Передракові стани.
Однимз перспективних напрямківє виявленняпередракових станів. Доведено, щовздоровійслизовій оболонцірак невиникає.Численніклінічні спостереженнята морфологічні дослідженняпатологічно зміненоїслизової оболонкидозволилинаблизитися до розумінняпатологічних процесів, які, можливо,є передраковими. Ракузавжди передуєпередрак. Ключоваконцепціяпопередження розвиткуракуполягаєв тому, щоканцерогенез- тривалий процес, це дає лікаревічасдлясвоєчасної діагностики. Завданняклініциста-вчасно виявитиданий стані недопустити розвиткузлоякісного процесу. Сучаснамедицинаволодієширокимарсеналомдіагностичних можливостейдлявиявленняпередракових станів. З появоютакихметодів, якзбільшувальнаендоскопія,хромоендоскопія, значно зріс відсоток виявленнянеправильного розвитку ізаміщення клітинслизової оболонки, а впровадження методівїїендоскопічноїдиссекціїдозволяєзапобігти багатовипадків розвиткураку.
На жаль, у нас поки відсутні єдині рекомендації по первинному обстеженню та лікуванню передракових станів, а високотехнологічні методи не є широкодоступними. Проте в даний час все більша увага приділяється передраковим станам, на підставі сучасних досліджень формується цілісне вчення про передрак зі своїми теоретичними та практичними підходами до його профілактики, діагностики та лікування.
Клінічні прояви.
Можна виділити такі групи проявів злоякісних новоутворень шлунково-кишкового тракту:
- не специфічнісимптоми (розлади травлення, зниження апетиту, підвищена стомлюваність і виснаження, відраза до їжі, анемія, втрата ваги);
- «шлунковий дискомфорт» частіше спостерігаютьсяприпоширенихформахпроцесу, раннє насичення, відчуття переповнення після прийняттямалої кількості їжі, утруднення ковтання, відригування;
- болівживоті, кровотечі привиразціірозпаді пухлини(наявність крові в калі,блювання типу«кавової гущі» абокров’ю). Характер болюможе свідчитипро проростанняв сусідні органи;
- закрепи та проноси, які можуть чередуватись.
Методи ранньої діагностики.
Ендоскопічна діагностика раку стравоходу, шлунка і товстої кишки є незмінним «золотим стандартом», дозволяючи виконати біопсію для морфологічної верифікації діагнозу. До обов’язкових обстежень відносяться ультразвукові, рентгенологічні, в тому числі комп’ютерна томографія та магнітно-резонансна томографія.
Інтенсивні дослідженнявгалузі пухлинних маркерівпроводяться зметою визначеннямолекулярних процесівприпухлинному процесі та їхзв’язку зклініко-патологічним статусомхворих.
Проте, пухлинні маркери непридатні для ранньої діагностики раку насамперед через свою низьку специфічність і на сьогоднішній день використовуються лише як засіб оцінки відповіді пухлини на терапію.
Успіхи медицини в розвитку методів діагностики та лікуванні ранніх форм захворювання дали можливість виділення так званого «раннього раку» як практично виліковного захворювання. Радикальне хірургічне лікування захворювання на цій стадії забезпечує 10-річну виживаність 80-95% хворих.
При проявах порушень діяльності шлунково-кишкового тракту необхідно негайно звернутись за консультацією до дільничного лікаря, який при потребі має змогу скерувати пацієнта до районного та обласного онкологічних спеціалістів.
Палійчук О.В.-1,2, Поліщук Л.З.-1, Россоха З.І.-3,
1-Інститут експериментальної патології, онкології та радіобіології ім.Р.Є.Кавецького НАН України,
2- КЗ “Черкаський обласний онкологічний диспансер” ЧОР
3-ДУ “Референс-центр з молекулярної діагностики МОЗ України”
Вступ. Результатами досліджень останніх років встановлені асоціації пухлин жіночої репродуктивної системи певних локалізацій, що найбільш характерні для сімейного ракового синдрому (СРС). Для визначення спадкових форм злоякісних пухлин у родинах використовують класичний метод медичної генетики – клініко-генеалогічне обстеження зі складанням родоводів, визначенням типу передачі патології з покоління у покоління та оцінкою ризику можливості її розвитку у нащадків хворого на рак за допомогою генетико-математичного аналізу. Так, низкою наукових робіт досліджені гени-супресори пухлинного росту BRCA1 i BRCA2, мутації яких задіяні у патогенезі раку молочної залози і яєчника або у розвитку спадкового синдрому рак молочної залози/рак яєчника. Жінки-носії таких мутацій мають надзвичайно високий ризик розвитку вказаних форм онкологічної патології.
Мета дослідження: провести клініко-генеалогічні, молекулярно-генетичні дослідження на ідентифікацію трьох мутацій (BRCA-1 185delAG, BRCA-1 5382insC та BRCA2 6174delT) периферичної крові і пухлин у хворих на рак яєчника (РЯ) та/або рак молочної залози (РМЗ) і доброякісну патологію органів жіночої репродуктивної системи (ОЖРС) у осіб з родин з обтяженим на рак анамнезом, порівняти отримані результати з даними обстеження практично здорових жінок з групи контролю.
Матеріал і методи. Анкети медико-генетичного консультування, клініко-генеалогічний аналіз родоводів, периферична кров, злоякісні пухлини органів жіночої репродуктивної системи (ОЖРС). Медико-генетичне консультування 1515 осіб. Обстежено: 210 жінок у віці 25-72 роки. Хворі (n=325) на рак ОЖРС та первинно-множинні пухлини (ПМП) проходили комплексне або комбіноване лікування на базі КЗ “Черкаський обласний онкологічний диспансер” ЧОР протягом 2013-2014рр.. Методи дослідження: клінічні, клініко-генеалогічний, цитологічний, гістологічний, молекулярно-генетичний для визначення мутацій в генах BRCA1 (185delAG, 5382insC) та BRCA2 (6174delT) генетико-математичні.
Результати дослідження. Загалом проведено медико-генетичне консультування 1515 осіб. Серед них 335 первинних хворих на РТМ, РМЗ, РЯ та первинно-множинні пухлини (ПМП) ОЖРС, які проходили комплексне або комбіноване лікування на базі Черкаського обласного онкологічного диспансеру протягом 2013-2014рр., 760 жінок звернулись з метою профогляду, 90 хворих на злоякісну патологію ОЖРС з наявністю спадкових ризиків виникнення раку, 65 пацієнток з доброякісною патологією ОЖРС і з наявністю сімейного ракового синдрому, 55 здорових жінок (контроль).
За результатами клініко-генеалогічного аналізу родоводів у 73 (9,6%) з 760 жінок був діагностований сімейний раковий синдром (СРС) Лінч ІІ. У 24 (32,8%) з 73 обстежених були виявлені злоякісні новоутворення 0-1 стадіі, у інших 47 (64,4%) — доброякісна патологія ОЖРС.
Серед 335 хворих на рак ОЖРС було проведено медико-генетичне консультування 143 хворим на РТМ, 99 — на РМЗ, 55 — на РЯ, 28 — на синхронні злоякісні ПМП ОЖРС. Встановлено, що СРС спостерігався у 23,1% хворих на РТМ, у 29,1% — на РЯ, у 40,4% — на РМЗ, у 53,6% — на синхронні ПМП ОЖРС. Ці дані свідчать про значний внесок спадкових факторів у схильність до розвитку вказаних форм раку ОЖРС.
У подальшому сформовано 3 однорідні за віком та місцем проживання групи жінок слав’янської популяції, яким були проведені молекулярно-генетичні дослідження периферичної крові та пухлин для виявлення мутацій в генах BRCA1/2 (5382insC, 185delAG BRCA 1, 6174delT BRCA 2). Із 210 обстежених: 90 хворих на рак ОЖРС (у тому числі 44 з ПМП ОЖРС та 46 хворих на РМЗ/РЯ із СРС), 65 — із доброякісною патологією ОЖРС і СРС, 55 — практично здорових жінок без спадкових факторів ризику.
У пацієнток основної групи (90 = 46 хворих на рак ОЖРС + 44 хворі на ПМП ОЖРС) порівняно з контрольною групою (55 жінок) була достовірно підвищена частота мутації 5382insC в гені BRCA1 в гетерозиготному стані (виявлена у 11 хворих на злоякісну патологію ОЖРС, а саме: у 4 з ПМП та у 7 хворих на РЯ/РМЗ – 4 пацієнтки з раком яєчників та 3 пацієнтки з раком молочної залози), але мутації 185delAG, яка за даними літератури часто спостерігається у хворих на рак, у цьому ж гені не виявлено. У хворих на рак ОЖРС також виявлено 4 мутації 6174 delТ в гені BRCA2 в гетерозиготному стані (високопенетрантна мутація за даними літератури). Тобто, загалом мутації в генах BRCA1,2 були виявлены у 15 хворих на рак ОЖРС. (16,7%). У 2-х з 65 обстежених жінок із доброякісною патологією ОЖРС була виявлена мутація 5382insC в гені BRCA1 (3,1%), а саме у доньок хворих на РЯ-носіїв цієї ж мутації. В групі контролю (55 здорових жінок без наявності агрегації пухлинної патології в родоводах) мутації в генах BRCA1/2 не виявлялися.
На підставі результатів молекулярно-генетичного обстеження жінок проведено аналіз, який дозволив зробити наступні висновки: Онкогенетичне консультування хворих є важливим підходом як до ранньої діагностики, так й профілактики раку, в якому можна виділити декілька кроків: 1 – скринінг і створення реєстрів хворих зі спадковим компонентом хвороби; 2 – генетичне обстеження хворих: 3 — створення реєстру хворих з можливим розвитком генетично обумовлених форм раку. В цьому плані генетичне обстеження пробандів (хворі на рак) та їх родичів полягає у визначенні мутацій генів, задіяних у розвитку спадкових форм раку, а саме генів BRCA1 i BRCA2. Генетичне обстеження родичів хворих є необхідним для визначення ризику розвитку пухлинної патології, або її діагностики на доклінічному етапі, коли відсутні симптоми хвороби. Аналогічне обстеження вже захворівших на рак (рак молочної залози і яєчника) дозволяє визначати спадкові форми раку (BRCA1/2–асоційовані форми), які відрізняються за біологічними особливостями від спорадичних форм раку. Це дозволяє здійснювати персоналізований підхід як до ранньої діагностики раку і передраку, так й до адекватного лікування хворих на рак, що у подальшому буде сприяти уникненню тяжких ускладнень терапії і кращій якості життя. Впровадження в практичну онкологію результатів нових теоретичних розробок щодо генетичної обумовленості раку та ролі спадкових факторів у його розвитку дозволить зробити профілактику рака більш дієвою, що загалом сприятиме зниженню онкологічної захворюваності жіночого населення України.
Одержані результати свідчать про наявність однакових мутацій в генах BRCA1/2 у периферичній крові та у пухлинах не тільки хворих на рак жінок, але і у пацієнток з доброякісною патологією ОЖРС з обтяженим на рак анамнезом, що має суттєве практичне значення для створення груп генетичного ризику та визначення індивідуального прогнозу щодо розвитку злоякісних пухлин у здорових членів родин з агрегацією пухлинної патології.
Результати молекулярно-генетичного тестування на мутації в генах BRCA1/2 і поліморфні варіанти гену ESR1 у хворих на рак органів жіночої репродуктивної системи
1,2 О.В. Палійчук, 3 З.І. Россоха, 2 Л.З. Поліщук
1 Інститут експериментальної патології, онкології і радіобіології ім. Р.Є. Кавецького НАН України, Київ, Україна, 2 КЗ «Черкаський обласний онкологічний диспансер», Черкаси, Україна
3 ДУ «Референс-центр з молекулярної діагностики МОЗ України», Київ, Україна
Вступ. Відсутність тенденції до зниження захворюваності на рак молочної залози (РМЗ) та рак яєчника (РЯ) у жінок обґрунтовує підвищену увагу до цієї проблеми. З високим ризиком розвитку ряд дослідників пов’язують високопенетрантні гермінальні мутаціі у генах-супресорах пухлинного росту ВRCA1/2 та гомозиготні варіанти (SNP) гену метаболізму естрогену–альфа ESR1.
Мета дослідження: провести молекулярно-генетичні дослідження тканини пухлин у пацієнток з первинно-множинними пухлинами (ПМП) ОЖРС з обтяженим на рак сімейним анамнезом та периферичної крові хворих на спадковий РМЗ/РЯ на наявність мутацій 185delAG i 5382insC у гені BRCA1 та 6174delT — у гені BRCA2 і на SNP гену ESR1 (T-397C, A-351G).
Матеріал і методи. Анкети медико-генетичного консультування, родоводи, периферична кров, злоякісні пухлини молочної залози, яєчника. Використовували клініко-генеалогічний, загальноклінічні, цитологічний, гістологічний, молекулярно-генетичний, статистичні методи.
Результати дослідження. З 90 хворих на рак ОЖРС (віком від 23 до 83 років), у родинах яких були хворі на рак 3-5 родичі І та ІІ ступенів спорідненості (синдром Лінч ІІ), було обстежено 46 хворих на ПМП, 21 хвора на РМЗ та 23 з РЯ (також проводилось обстеження 55 жінок віком 19-78 років із групи контролю – практично здорові без наявності онкохворих родичів). За результатами молекулярно-генетичних досліджень у 15 (16,7%) із 90 обстежених пацієнток виявлені мутації 5382 insC в гені BRCA1 та 6174delТ в гені BRCA2 (у жінок із групи контролю — не виявлені). Також у обстежених пацієнток виявлене вірогідне підвищення частоти SNP (397СС) за геном ESR1 у хворих злоякісну патологію ОЖРС порівняно з частотою цього генотипу у пацієнток контрольної групи. Ризик розвитку (OR – Odds Ratio) злоякісної патології зростав у 2,5 рази. Для генотипу 397ТТ та 351AA цього ж гену встановлено протективний ефект (зниження ризику розвитку захворювання).
Висновки. Клініко-генеалогічний аналіз родоводів та виявлення мутацій у генах-супресорах BRCA1 і BRCA2 і (SNP) гену ESR1 повинні розцінюватись як невід’ємна частина комплексного обстеження хворих на рак ОЖРС для визначення генетичного ризику розвитку вторинних пухлин та розробки принципів генетичної профілактики раку у їх родичів.